Nous avons créé une situation explosive à l’échelle planétaire. Nous continuons globalement de consommer les antibiotiques de manière effrénée provoquant l’apparition de bactéries de plus en plus résistantes, alors que notre recherche scientifique en matière de nouveaux antibiotiques est tombée en panne. Des solutions existent mais il est vital de décupler nos moyens d’actions et d’inventer de nouvelles formes de collaborations entre des acteurs aux intérêts divergents.
Nous avons créé une situation explosive à l’échelle planétaire. Nous continuons globalement de consommer les antibiotiques de manière effrénée provoquant l’apparition de bactéries de plus en plus résistantes, alors que notre recherche scientifique en matière de nouveaux antibiotiques est tombée en panne. Des solutions existent mais il est vital de décupler nos moyens d’actions et d’inventer de nouvelles formes de collaborations entre des acteurs aux intérêts divergents.
une situation explosive
NOUS AVONS CRÉÉ UNE SITUATION EXPLOSIVE Notre santé dépend de notre écosystème, un ensemble complexe et dynamique composé de l’homme, d’animaux, de plantes, de micro-organismes et de la nature morte environnante qui agissent en interaction. Les bactéries, qui sont apparues bien avant l’homme, sont ubiquitaires. Elles se retrouvent dans tous les milieux en nombre considérable : mille milliards de bactéries colonisent notre peau. De cet univers bactérien, nous ne connaissons qu’une infime partie car un très grand nombre de bactéries ne sont pas cultivables en laboratoire. Nous savons qu’elles sont indispensables au bon fonctionnement des biotopes et à notre santé comme celle de notre flore intestinale. Cependant certaines bactéries sont pathogènes ou peuvent le devenir et sont responsables d’infections. Depuis la découverte fortuite de la pénicilline par Alexander Flemming en 1942, et une recherche scientifique prolifique pendant une quarantaine d’années, nous avions pris l’habitude d’avoir un arsenal d’antibiotiques efficaces pour maitriser ces infections. Une consommation effrénée d’antibiotiques s’en est suivie qui a provoqué l’apparition de bactéries résistantes. Or dans le même temps notre recherche scientifique est tombée en panne : depuis vingt ans, il n’y a pas eu de lancements de nouvelles familles d’antibiotiques. Nous avons créé une situation explosive car nos traitements actuels perdent inéluctablement leur efficacité. Malgré une prise de conscience du problème, malgré des campagnes de sensibilisation générales, malgré de nombreuses initiatives internationales, nous n’arrivons pas encore à le contrôler. L’ Organisation Mondiale de la Sante l’a même classé comme l’une des quatre plus graves menaces planétaires pour notre santé. Comment comprendre la complexité de ce problème pour pouvoir réagir et ne pas le laisser exclusivement dans les mains d’experts et d’intérêts privés qui peinent à trouver des solutions ?bactéries résistantes
LES BACTÉRIES DEVIENNENT INEXORABLEMENT RÉSISTANTES AUX ANTIBIOTIQUES Une bactérie peut être naturellement résistante au mode d’action d’un antibiotique. La paroi des bactéries de type gram négatif comme Escherichia coli est imperméable à certains antibiotiques comme l’érythromycine. Pour couvrir l’ensemble des différents types de bactéries à combattre, il faut donc des familles d’antibiotiques aux mécanismes d’actions différents. Ainsi les pénicillines, les céphalosporines ou la vancomycine tuent les bactéries en inhibant la synthèse de leur paroi, les quinolones s’attaquent à leur matériel génétique, les tétracyclines s’en prennent à des protéines vitales pour la bactérie etc… Dont acte ! Beaucoup plus problématique est le fait que des bactéries peuvent devenir résistantes à des antibiotiques qui étaient jusqu’alors efficaces. Une bactérie peut en effet muter et développer un mécanisme de défense vis-à-vis d’un antibiotique comme par exemple la production d’une enzyme qui va le détruire. Les mutations sont des événements rares, une mutation par milliard de bactéries en général. Mais une bactérie devenue résistante a la capacité phénoménale de transmettre cette nouvelle caractéristique aux autres bactéries en transférant du matériel génétique sous des formes appelés plasmides. La résistance à l’antibiotique se répand ainsi comme une trainée de poudre.
persistance aveugle
NOUS PERSISTONS AVEUGLÉMENT À CRÉER DE PLUS EN PLUS DE RÉSISTANCES BACTÉRIENNES Sans nier les bénéfices spectaculaires que les antibiotiques nous ont apportés, il semble que nous soyons restés sourd à l’appel de prudence d’Alexander Flemming. La France produisait en 1954, 175 tonnes d’antibiotiques, en 2010 elle en a consommé plus de 2100 tonnes et la Chine en produirait 210.000 tonnes par an. Partout, l’utilisation d’antibiotiques a explosée aussi bien chez l’homme que chez les animaux provoquant, de plus, des problèmes de contamination de l’environnement. Dans les économies développées d’Europe et d’Amérique du Nord, certains aspects de notre mode de vie nous exposent à d’avantage de risques d’infections bactériennes : la garde de plus en plus précoce d’enfants dans les crèches a par exemple multiplié le nombre d’otites en France. D’autre part, la surconsommation d’antibiotiques est difficilement contrôlable car elle est la résultante d’actions de nombreux intervenants aux intérêts divergents qu’il est difficile de mobiliser vers un objectif commun. Au nombre de ces acteurs se comptent les patients, les médecins, les pharmaciens, les assureurs, l’industrie pharmaceutique, les autorités de santé publique. Aussi malgré les campagnes de sensibilisation comme « Les antibiotiques, c’est pas automatique », la consommation est repartie récemment à la hausse en France. Plus d’antibiotiques, c’est donc plus de bactéries résistantes. Le développement du nombre de Staphylocoques, d’Entérocoques ou de Pseudomonas qui sont des bactéries très répandues à des antibiotiques majeurs comme la Methicilline, la Vancomycine ou les fluoroquinolones est alarmant. Les économies émergentes en Asie, en Amérique Latine ou en Afrique ont des risques d’infections bactériennes à contrôler encore plus importants. Elles font face notamment à une urbanisation galopante dans un contexte de pauvreté élevée. En 2030 plus de 80% de la population urbaine mondiale habitera dans ces pays. Les niveaux de pauvreté s’établissent aux alentours de 30 % en Amérique Latine, 50% en Inde ou 60% au Nigeria. En matière d’antibiothérapie, la même tendance à la surconsommation existe également dans ces pays. La consommation d’antibiotiques a augmente de 6 % par an en Inde au cours des 5 dernières années. En Chine, la consommation individuelle y serait 10 fois plus importante que la moyenne mondiale. Avec l’augmentation des déplacements des personnes dans le monde et le mode particulier de transmission des résistances entre bactéries, le problème est devenu planétaire. Une bactérie qui a acquise une résistance aux antibiotiques en Europe peut-être transportée en Asie par un voyageur et transmettre ses caractéristiques de résistance aux bactéries locales. Et vice-versa, c’est le cas de la résistance aux antibiotiques appelée NDM- 1 qui a été introduite en Europe par des voyageurs venus d’Inde et qui se transmet progressivement de bactérie à bactérie. Les pays sont donc condamnés à collaborer pour endiguer le problème. Cette coopération ne peut s’établir que d’égal à égal : les pays développés ne sont pas en position de donner des leçons aux pays émergents au vue de la gestion catastrophique de leur propre antibiothérapie.
A la surconsommation des antibiotiques chez l’homme, s’ajoute une utilisation excessive chez les animaux : la majorité des antibiotiques produits dans le monde est utilisée chez eux, avec des taux atteignant 75% en France ou 80% aux Etats-Unis. De cette manière, nous sélectionnons des bactéries résistantes aux antibiotiques aussi chez les animaux. Certaines d’entre elles, dites bactéries zoonotiques, ont la possibilité de passer de l’animal à l’homme créant des infections chez nous résistantes aux antibiotiques, comme les Salmonelles, les Escherichia coli ou les Entérocoques.
Principaux responsables de cette utilisation massive des antibiotiques, nos systèmes d’élevage intensifs concentrent dans des espaces restreints un très grand nombre d’animaux favorisant la pression des infections bactériennes. Pour la survie économique de ces systèmes, l’utilisation d’antibiotiques est généralisée. De plus, il a été montré que les antibiotiques sont des facteurs de croissance permettant aux animaux de grossir plus vite tout en améliorant l’utilisation des aliments. Ils sont donc aussi utilisés à des fins non thérapeutiques, en routine à faible concentration, une pratique catastrophique en matière de développement de résistance. Si ce type d’utilisation a été interdit par la Commission Européenne en 2006, entrainant une très légère baisse de l’utilisation des antibiotiques dans nos systèmes d’élevage européens, cette pratique continue d’être largement répandue dans le reste du monde, notamment aux Etats-Unis. Les denrées alimentaires circulent dans le monde entier et sont également source de dissémination de facteurs de résistance.
Avec l’augmentation des déplacements des personnes dans le monde et le mode particulier de transmission des résistances entre bactéries, le problème est devenu planétaire. Une bactérie qui a acquise une résistance aux antibiotiques en Europe peut-être transportée en Asie par un voyageur et transmettre ses caractéristiques de résistance aux bactéries locales. Et vice-versa, c’est le cas de la résistance aux antibiotiques appelée NDM- 1 qui a été introduite en Europe par des voyageurs venus d’Inde et qui se transmet progressivement de bactérie à bactérie. Les pays sont donc condamnés à collaborer pour endiguer le problème. Cette coopération ne peut s’établir que d’égal à égal : les pays développés ne sont pas en position de donner des leçons aux pays émergents au vue de la gestion catastrophique de leur propre antibiothérapie.
A la surconsommation des antibiotiques chez l’homme, s’ajoute une utilisation excessive chez les animaux : la majorité des antibiotiques produits dans le monde est utilisée chez eux, avec des taux atteignant 75% en France ou 80% aux Etats-Unis. De cette manière, nous sélectionnons des bactéries résistantes aux antibiotiques aussi chez les animaux. Certaines d’entre elles, dites bactéries zoonotiques, ont la possibilité de passer de l’animal à l’homme créant des infections chez nous résistantes aux antibiotiques, comme les Salmonelles, les Escherichia coli ou les Entérocoques.
Principaux responsables de cette utilisation massive des antibiotiques, nos systèmes d’élevage intensifs concentrent dans des espaces restreints un très grand nombre d’animaux favorisant la pression des infections bactériennes. Pour la survie économique de ces systèmes, l’utilisation d’antibiotiques est généralisée. De plus, il a été montré que les antibiotiques sont des facteurs de croissance permettant aux animaux de grossir plus vite tout en améliorant l’utilisation des aliments. Ils sont donc aussi utilisés à des fins non thérapeutiques, en routine à faible concentration, une pratique catastrophique en matière de développement de résistance. Si ce type d’utilisation a été interdit par la Commission Européenne en 2006, entrainant une très légère baisse de l’utilisation des antibiotiques dans nos systèmes d’élevage européens, cette pratique continue d’être largement répandue dans le reste du monde, notamment aux Etats-Unis. Les denrées alimentaires circulent dans le monde entier et sont également source de dissémination de facteurs de résistance.

recherche en panne
LA RECHERCHE SCIENTIFIQUE DE NOUVEAUX ANTIBIOTIQUES EST EN PANNE ! Dans les trente années qui ont suivi la découverte de la pénicilline, 13 nouvelles classes d’antibiotiques avec des mécanismes d’actions différents ont été découvertes, depuis 1970 uniquement deux. Selon une étude publiée en 2004 dans London School of Economics and Political Science, seulement 1.6% des nouvelles molécules développées par les 15 plus grandes compagnies pharmaceutiques étaient des antibiotiques. Aujourd’hui, il n’y a aucune molécule en phase de développement efficace contre la résistance de type NDM- 1 et il n’est pas attendu de nouvelles familles d’antibiotiques avant 10 ou 15 ans.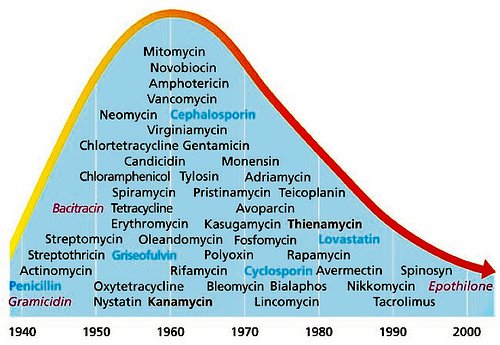 Depuis 1943, le développement, la production massive et la commercialisation des nouveaux antibiotiques a été principalement le fait de compagnies privées. Au départ, les retours sur investissement de la recherche sur les antibiotiques étaient très attractifs. Les laboratoires pharmaceutiques se sont engouffrés avec succès dans cette voie, découvrant et brevetant de nouvelles classes. Puis l’apparition de plus en plus rapide de résistances aux nouveaux antibiotiques a érodé la durée d’exploitation commerciale des nouvelles molécules. Dans le même temps et ironiquement, les mesures prises par les autorités de santé des différents pays pour préserver l’efficacité des antibiotiques ont eu pour conséquences d’augmenter les couts de recherche pour les laboratoires et de réduire leurs marchés en limitant le nombre d’indications autorisées. La rentabilité relative de la recherche sur les antibiotiques a diminuée fortement par rapport à celles portant sur les classes thérapeutiques visant les maladies chroniques. Le secteur privé a donc changé les priorités de ses programmes de recherche et a déserté le domaine des antibiotiques.
Depuis 1943, le développement, la production massive et la commercialisation des nouveaux antibiotiques a été principalement le fait de compagnies privées. Au départ, les retours sur investissement de la recherche sur les antibiotiques étaient très attractifs. Les laboratoires pharmaceutiques se sont engouffrés avec succès dans cette voie, découvrant et brevetant de nouvelles classes. Puis l’apparition de plus en plus rapide de résistances aux nouveaux antibiotiques a érodé la durée d’exploitation commerciale des nouvelles molécules. Dans le même temps et ironiquement, les mesures prises par les autorités de santé des différents pays pour préserver l’efficacité des antibiotiques ont eu pour conséquences d’augmenter les couts de recherche pour les laboratoires et de réduire leurs marchés en limitant le nombre d’indications autorisées. La rentabilité relative de la recherche sur les antibiotiques a diminuée fortement par rapport à celles portant sur les classes thérapeutiques visant les maladies chroniques. Le secteur privé a donc changé les priorités de ses programmes de recherche et a déserté le domaine des antibiotiques. 
des solutions existent
DES SOLUTIONS EXISTENT MAIS IL EST VITAL DE DÉCUPLER NOS MOYENS D’ACTIONS Devant une telle situation, la protection de l’efficacité des antibiotiques existants s’impose et donc la réduction de leur utilisation débridée. Techniquement, un monde avec largement moins d’antibiotiques est possible sans affecter ni la santé humaine, ni la santé animale, ni l’économie de nos systèmes de production. La consommation des antibiotiques en France est plus de deux fois et demie supérieure à celle des Pays-Bas. Les pays d’Europe du Nord utilisent dix fois moins d’antibiotiques par kg de viande produite que les Etats-Unis. Les alternatives quand elles existent permettent une réduction drastique de l’antibiothérapie : les huiles essentielles chez l’animal se sont révélées très efficaces pour remplacer certains usages des antibiotiques. De nombreux comportements favorisant le développement d’infections bactériennes peuvent être évités. Nos systèmes d’élevage sont capables d’évoluer vers des pratiques non dépendantes des antibiotiques. Comme pour de nombreux défis écologiques, des solutions existent mais leur mise en application demande une collaboration nationale et internationale entre des acteurs aux intérêts divergents voir opposés. Les secteurs publics mettent en place des systèmes de surveillance de l’évolution des résistances avec plus ou moins d’efficacité à l’échelle mondiale, éditent des normes, tentent de contrôler l’usage des antibiotiques. Le secteur privé répond aux seules sollicitations des politiques et du marché qui optimisent leur profit. S’il y a bien une multiplication d’initiatives qui vont dans un sens positif, force est de reconnaitre que nous sommes encore très loin du compte pour contrôler cette menace pour notre santé. Le problème ne peut donc pas être laissé seulement entre les mains de quelques spécialistes ou d’intérêts privés mais requiert une mobilisation des consciences plus générale et un dialogue renouvelé entre citoyens, scientifiques, politiques et le secteur privé. Chacun de nous peut devenir acteur en comprenant mieux les enjeux et les mécanismes qui pourront régler le problème et en commençant par adapter ses comportements. Voici une liste de suggestions non-exhaustive :- Connaitre les situations à risques d’infections bactériennes pour les prévenir
- Éviter l’automédication en matière d’antibiothérapie
- Obtenir une information claire de son médecin ou de son vétérinaire prescripteurs d’antibiotiques sur les différentes options, les risques et les alternatives. Être partie prenante de la décision.
- Favoriser les alternatives à l’utilisation des antibiotiques
- Rapporter ses antibiotiques périmés à son pharmacien.
- Adapter ses comportements d’achats vers des produits alimentaires issus de systèmes de production non dépendants des antibiotiques
- Faire pression auprès de ses représentants politiques pour que ce problème soit pris en compte dans les agendas politiques
- Être solidaire des pays en voie de développement
- …